 松葉 直隆
松葉 直隆大学卒業後、損保ジャパン日本興亜代理店の保険会社にて5年以上勤務し、年間100組以上のコンサルティングを行う。
その後、2016年6月より保険ブリッジの記事監修を務める。
平成28年4月から導入された新しい仕組みの『患者申出療養』を、皆さん様々なメディアで、聞いたことはあるかと思います。
治癒が困難な病気になった時、誰もが、治せるものなら可能な限りの手段を持って、病気に挑みたいと思うはずです。
しかし日本では、海外で使われている薬品が使用できなかったり、医療行為が出来なかったりするものが多く有ります。
そこで『患者申出療養』が施行されましたが、実際の所申し出ただけで気軽に先進医療が受けられる物なのでしょうか?
- 患者申出療養の仕組みと詳細
- 先進医療や治験の詳細
- 患者申出療養の問題点
これらを中心に「患者申出療養」について徹底調査していきたいと思います。
「患者申出療養を申請しようか悩んでいるけど、大丈夫かな?」
と思っている方は特に必見の内容となっているので、ぜひ加入前に参考にしてみて下さい!
- 患者申出療養とは、患者から申し出ることで、これまで治療が困難だった場合でも初めて施術してもらうことが可能になる制度。
- 申請書類を提出すると患者申出療養評価会議によって、患者申出療養についての審議がなされる。
- 混合診療とは、健康保険が使える診療と健康保険で賄えない診療(自由診療)を一緒に使って病気を治す行為。
- 今人気のソニー生命の医療保険
は、最新の保険商品だから現代人が求める保険を基本となる主契約でカバー。
- 払込んだ保険料が全額戻ってくるお得な保険が新登場!
- 保険料が一生涯上がらない!ソニー生命の医療保険でご自身や大切な家族を守りましょう。
スポンサーリンク
| 「保険ブリッジ」読者が選んだ いま人気の保険相談サービスはこちら! | |
|---|---|

|
|
| 日本最大級の全国254店舗!店舗がない場合は訪問サービスで受付も可能! | 公式HP |

|
|
無料相談満足度約90%!今なら無料相談で人気商品プレゼント! | 公式HP |
|

|
|
| いいとこ取りオーダーメイド保険 今なら無料相談で仙台熟成牛タンがもらえる!! | 公式HP |
目次
『患者申出療養』って何?
『患者申出療養』って何?っと言う方も多いいかと思います。
![]()
『患者申出療養(かんじゃもうしでりょうよう)』と読み、2016年の4月から施行された医療の制度です。
『患者申出療養』とは
第2次安倍政権の2014年に閣議決定で、「日本再興戦略」の文言に加えられたのが始まりです。
困難な病気と闘う患者からの申出を起点として、国内未承認医 薬品等の使用や国内承認済みの医薬品等の適応外使用などを迅速 に保険外併用療養として使用できるよう、保険外併用療養費制度 の中に、法改正により、新たな仕組みとして「患者申出療養(仮 称)」を創設し、患者の治療の選択肢を拡大する。
厚生労働省より
『患者申出療養』の制度は、今まで保険外併用療養制度で未承認薬や治療が困難だった物を、病と闘う患者側からの申し出より、初めて使用または施術してもらえることが可能になる制度なんです。
例えば海外で効く薬があったら
ある病になったけど、日本では治療法や薬の認可がありません。
そのため、治癒をあきらめていた病気があったとします。
藁をもつかむ思いでいろいろ調べて行くと、欧米ではすでにその病に効く薬(治療法)が活躍していると知ります。

日本国内での承認には程遠く悔しい思いをしている、なんて事例が多く有ります。
これには今まで、医師や患者個人の責任のもと未承認薬を個人輸入して使用しているなんて例もあります。
しかしその薬の費用は国が「安全性の確認」をしていない為、先進医療などを除いて、全額個人負担となり大変高い治療費となっています。
『患者申出療養』制度なら使える薬も
この新しい『患者申出療養』制度なら、そんなケースでも一定の有効性・安全性が確認立証できれば、治療のための手術や検査そして入院に保険の給付が得られるかもしれないんです。
保険適用のためのデーター集積
『患者申出療養』制度を始めた理由の一つに、保険適用の範囲を将来どうしていくかの大事なデーター収集機能でもあります。
保険収載
厚労省の考えは、臨床研究の目的で機能させ、いずれは保険収載(ほけんしゅうせき)を目指すことが一番の目標となっています。
『患者申出療養』と言う、この制度によって今現在行われている、保険外併用療養費制度内の先進医療の柔軟性かつ迅速性をさらに高める為の布石とも言えます。
![]()
『患者申出療養』制度は、先進医療などで併用されている混合診療においては入っていません。
この制度が積み重ねられていくことによって、医療の進歩と日本の多くの国民が、幅の広い治療法を受けられるようにしたいという、経緯から始まった制度なんです。
患者の申し出からの流れ
まだ『患者申出療養』の制度は始まってから年数も浅く、その事例も件数が少ない現状です。
そして自分が該当する患者かどうかも自身では、確認が出来ません。
当然、かかりつけの医師やそれなりの医療機関へ相談することになるという事は、なんとなくわかりますが、実際何処へどのようにして申し出たらいいのでしょうか。
![]()
例えば私が「がん」になったとします。
日本で承認されている「抗がん剤」が効きません。
「覚悟してください」と言われても、何か打つ手がない物か当然「かかりつけ医師」に相談しますし様々な手段を講じて有効な治療方法を探します。
ここでは、その詳細と実施までの必要日数を見て行きたいと思います。
『患者申出療養』新しい医療の申し出
そこで普段、治療でかかっている「かかりつけ医」と相談した結果、海外の先進医療では承認されていて使われている抗がん剤を見つけました。
しかし残念なことに、我が日本では症例も無く国の承認薬ではない事が分かり、自己責任の元個人輸入なども考えます。
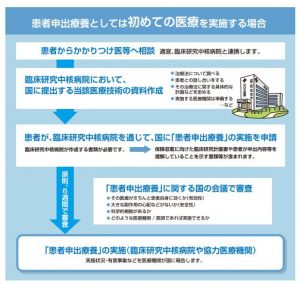
※厚生労働省より
そこで「かかりつけ医」が2016年から新しく創設された『患者申出療養』制度を提案してくれました(この場合患者側から相談して見るのも可)。
↓
そうすると「かかりつけ医」が未承認の薬を使用したいとの臨床研究中核病院又は特定機能病院に申請します。
ここで「かかりつけ医」が、すでに特定機能病院であるならば、質の高い医療技術や設備、研究が行える臨床研究中核病院へ直に連携を申請します。
↓
これらの医療機関から国に申請をする為の治療法の計画書といいますか、資料を国へ提出します。

国とは言っていますが、ここで審議をする機関には名前があります。
それが「患者申出療養評価会議」です。
ここで申請された抗がん剤薬が、甚大な副作用が無く治癒効果が得られるかどうか、そして患者側がきちんとリスクを理解しているかが審議さるのです。
↓〈申請書類を受け取ってから患者申出療養の実施まで原則で6週間〉
認めれば、初めて患者申出療養の実施 が開始できるのようになります。
![]()
認可された治療が、気軽に身近な病院などの医療機関で行うことが出来る範囲の物ならそれも申請される資料に組み込まれます。
こうやって通常と言われる治療部分などが、ありがたいことに「健康保険」適用となるんです。
『患者申出療養』で前例ありの医療
素晴らしい事に、同じ病で苦しんでいた方がすでに『患者申出療養』の制度を利用し申請されていて、なお且つ治癒の効果が得られていた!
という治療ケースでの、申請方法です。
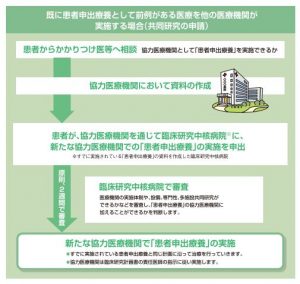
※厚生労働省より
患者側には前例がある治療法があるなんて知りません!
ですが、あきらめないで「かかりつけ医」にしっかりと相談してみましょう。
『患者申出療養』の制度での前例があった場合、事はスムーズに進みます。
相談した「かかりつけ医」が、協力をしてくれる医療機関へ資料の作成をお願いします。

↓
ここが先程と違い「患者申出療養評価会議」ではなく、既に経験済みの『患者申出療養』資料を作った臨床研究中核病院へ患者側が、以後協力をしてくれる医療機関においての『患者申出療養』実施を願い申し出ます。
↓
臨床研究中核病院が、治療を開始するであろう新たな医療機関が、『患者申出療養』で適切に対応できるか、体制・専門性・共同研究などを加味して審査し判断を出します。
↓〈申請書類を受け取ってから患者申出療養の実施まで原則で2週間〉
上記の審査で問題ないとOKが出れば、申請した地域の新しい医療機関で前例にのっとって治療が開始されます。
承認されない
「患者申出療養」と「選択療養」
『患者申出療養』と「選択療養」は、どう違う物なのか知っていますか?
『患者申出療養』は患者側からの申し出でから、日本では未認証となっている治療を患者のニーズにいち早く答えるべく整備された制度です。
![]()
「選択療養」は、『患者申出療養』が創設される以前「保険外併用療養」の拡充を決めた際に案として先に考えられたものなんです。
「先進医療」を、日本では禁止されている混合診療で行うという内容です。
この「選択療養」に至っては、患者の希望があれば保険適用診療に、自己負担となる自費診療(混合診療)を重ねられるため、患者が病気の他にさらにお金の面で苦しめられる制度とされ、大いに関係各所から反対の声が上がり、なくなったものなんです。
保険外併用療養制度を知ってから
高額療養費支給制度があるからお金がかかっても、助かる治療があるならそれでいいのでは?

と言う考えが浮かんだ人のために、ここでは『患者申出療養』の元となった2006年に施行された保険外併用療養制度について見て行きましょう。
保険診療と併用できる療養
確かに高額な医療費を支払った場合、その患者さんの所得に応じて決められている、一定基準となる金額を上回ったら、その部分を申請をすれば数か月後に戻って来る高額療養費支給制度があります。
![]()
しかし、これはあくまでもかかった疾病の治療に対して、国が「健康保険」の範囲内療養だと挙げている物だけの話なんです。
今までは全額自己負担だった
この3割負担となる公的医療の保険制度を「保険診療」と言います。
ここで特異ケース(症例が少ないなど)や難病などの高度な治療、薬に対して承認されていない物が「自由診療」と言われ、保険適用外になる為、全額の10割負担となります。

特例として「保険診療」と「自由診療」を併せて利用する療養が保険外併用療養制度なのです。
併せて何が良かったのかと言うと、それまでは「自由診療」を受けている中に「保険診療」となる部分があったとしても、保険が使えず全ての医療行為にかかった費用が100%自己負担となっていました。
それが保険外併用療養制度では、特定の医療行為で保険診療があった場合きちんと保険が適用されるようになり、いくらか患者側の負担が軽減されるようになりました。
保険診療
私たち日本の国民全てが加入し、支払っている保険料で賄われる診療だという事は知っていますよね。
その健康保険法などのなかで決められた範囲で、診療や治療を行います。
![]()
逆に言えばその法律で決められた範囲内でしか、様々な病気への医療をすることとなり、制限が掛けられているとも言えますね。
しかし、それがあるためきちんとした診療報酬が計算され、過剰な金額を払う事がない素晴らしい物でもあります。
「特定療養費」から「保険外併用療養費」へ移行されてからは、その対象内容も細かく分かりやすくなって、以下の2種類の分けられるようになりました。
| 廃止となった特定療養費 | 高度先進医療、差額ベッド、義歯など他 |
↓2006年からは
| 新しく施行された保険外併用 療養費 |
|
評価療養
保険収載(保険給付)するのに適切かつ効率的な診療かどうかと言うことを、評価する必要性がある項目が『評価療養』と言います。
その『評価療養』には、「先進医療」があります。
今現在の先進医療のくくりは2006年に改正され、従来あった「高度先進医療」と「先進医療」が合わせまとめられ「先進医療」を大きなくくりとし範囲を広げました。
![]()
2016年10月時点では『先進医療A』40技術と『先進医療B』63技術 にも分けられているそうです。
その中には、手術などの外科的な医療から、抗がん剤、 粒子線治療(放射線)が挙げられます。
このような高度な医療や未承認の薬、それらに伴う医療機器での費用は全て100%患者負担ですが『患者申出療養』の制度なら「混合診療」のように、患者申出療養費(診察・検査・入院費)を医療保険として給付されるんです。
厚生労働省で認められている『評価療養』の種類が下記となっています。
評価療養
- 先進医療
- 医薬品、医療機器、再生医療等製品の治験に係る診療
- 医薬品医療機器法承認後で保険収載前の医薬品、医療機器、再生医療等製品の使用
- 薬価基準収載医薬品の適応外使用(用法・用量・効能・効果の一部変更の承認申請がなされたもの)
- 保険適用医療機器、再生医療等製品の適応外使用(使用目的・効能・効果等の一部変更の承認申請がなされたもの)
厚生労働省より
選定療養
「評価療養」とか「選定療養」と言うのは『保険外併用療養』費制度において、私たち日本の国民が使いやすいようにと、厚生労働大臣が決めた物なんです。

『選定療養』は、私たち健康保険資格者(被保険者)が、選定して受ける医療や診療で別途発生する費用を負担して行われるサービスのことを言います。
「選定療養」は意外と身近!
その項目の中には、皆さんがご存知の歯科で行われる金属床総義歯があります。
簡単に言うと薄くて丈夫なチタンなどの金属性だったり特殊な素材の高価な入れ歯ですね。
あと身近な項目をあげると、差額ベット代もそうですね。
無理に特別(個室・高度な処置可能な病室)に入る事はありません、あくまでも患者側からの選定という事なので、医療で必要性があって病院の方から移るように言われたのであれば当てはまりません。
![]()
しかし病気によってはそうせざる負えない場合も出てくるので厄介です。
また身体の障害を克服するために行うリハビリなどもそうです。
これは決められた回数以上の医療で当てはまるそうです。
そして、緊急時など以外でおこなう時間外診療、入院での医療が必要でないケースでの180日以上の入院もそうです。
初診・再診・予約も選定療養?
私は恥ずかしい事に、これは知らなかったのですが、予約診察制の病院で受ける予約診療がそうです。
では、多くの病院で待ち時間を減らすために行われている予約診療がそうなのか?!と言うと、そうではないのです。
予約したのも関わらずその定めた時間から30分を過ぎる程待たせた場合や、診療時間を最低でも10分以上ある事、お医者様一人につき1日で患者数は40人を限度にすると言った規制があります。
初診・再診は病院の規模が200床以上の所という事になっています。

何故200床以上の大きな病院を項目に挙げているのかと言うと、特別な診療が行える医療機関を私たち被保険者がチョイスした!と言う前提で決められたものなんです。
それにも下記に上げたような例外もあります。
- 他院の紹介状がある人
- 救急車で運ばれた緊急の場合
- 医療扶助(生活保護)の対象者
- 特定の疾患や障害を認定されている人(公費負担の受給)
- 同じ病院で異なる診療科で通院している人(初診)
子供の虫歯も!
厚生労働省の文言にはこうあります。
「小児う触の指導継続管理」
う蝕(うしょく)とは、う蝕された歯、虫歯の事を指します。
13歳未満の子供が、その治療後の指導継続管理(フッ素付加など再発防止)を言います。

歯周病とう蝕は歯科での2大疾患とも言われるほどで、治療が遅れ進行すると歯を失ったり、神経を抜くような事態に陥りやすくなりますよね。
ここでの例外は以下となっています。
「逆に13歳未満・虫歯の本数が多いなどの理由で歯科医院から虫歯予防の継続的な管理を受けに行っているケースは保険適用」
「評価療養」と「選定療養」の決まり事
『保険外併用療養』費制度を扱っている病院などの医療機関は「評価療養」と「選定療養」に対しての決まり事があります。
・病院、医療機関での掲示
(院内で私たち患者の確認しやすい所に内容・費用などを貼り出し選択出来るようにしておく事)
・患者への同意
(事前にきちんとした治療内容・負担金を話し同意を得る)
・領収書発行
(評価療養・選定療養で診療を受けた場合、領収書を発行すること)
当然の事ですが、これらは私たち患者側もきちんと知っておくことが必要ですね。
先進医療や治験
『保険外併用療養』の制度に入っている「先進医療」や「治験」とはどういう物なのでしょう。

そして、どのようにして『保険外併用療養』制度として扱われるのか、ここではその2つを見て行きましょう。
治験の流れから説明
『保険外併用療養』制度には、私たち一般の者にはいささか分かりづらいワードが出てきます。
その中でも「治験」とは何なのでしょう。

安全性や効力などを立証した後、承認され保険収載する可能性がある「評価療養」にはこう記されていましたね。
再生医療等製品の治験に係る診療
再生医療
身体の疾患部分(骨・臓器・神経など)を、健康な組織や細胞を素として体外で培養したりして、体に戻す治療技術です。
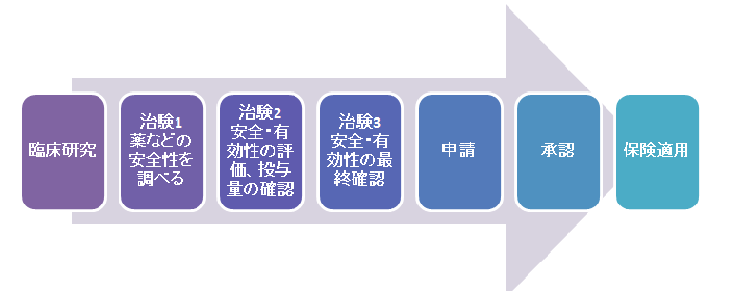
治験
前途の再生医療や未承認の薬を、以後の国が認める医療になるように、実験的に使用する「臨床実験」を言います。
承認されれば保険適用も
『保険外併用療養』の制度を使って、未承認だが使ってみて効果を見ますが、その行程は「治験」として情報が蓄積され、その医療技術のなかで承認されれば後世の人達が保険を使って治療できるかもしれないのです。
先進医療とは、その審議の過程
厚生労働大臣が定め認める「評価療養」の中で、健康保険の対象とならない高い技術を用いて行う医療のことを言います。
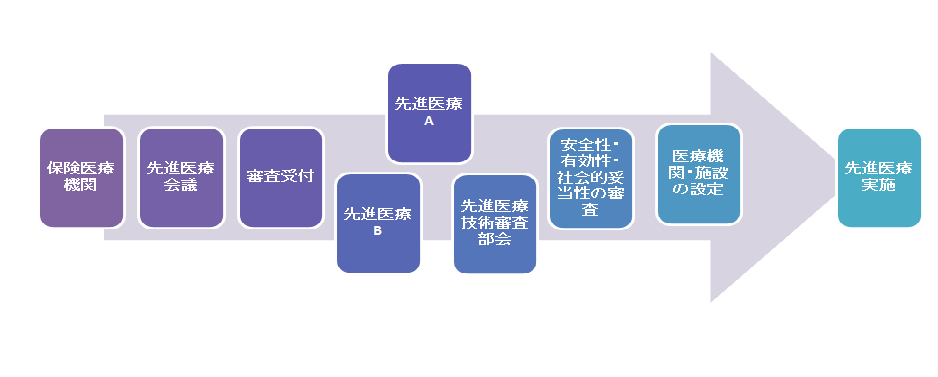
高度な医療技術と言われる「先進医療」、その費用は保険が適用されておらず患者側が全額負担することになっています。
しかし入院の基本部分やほけん範囲内での診療などでかかった費用は『保険外併用療養』費として健康保険で給付されます。
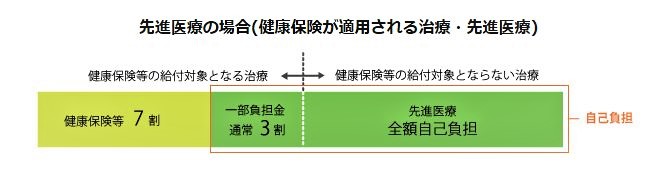
これを「混合診療」と言います。
通常は混合診療禁止
前途を簡単に言うと先進医療を含め『保険外併用療養』の制度は「混合診療」が認められているという事になります。
高額医療費が自己負担となる混合診療について見て行こうと思います。

※日本医師会ホームページより
日本の健康保険が使える範囲は、厚生労働大臣が定めています。
私たちが日頃、風邪などで健康保険を利用している診療(薬・材料など)がそうですね。
この2つの医療範囲を一緒に利用することは、禁止されています。
健康保険の範囲外で発生した費用を、私たち患者側が100%支払うことで、混合し高額になってしまいます。
この行為を良しとしてしまう医療機関が多くなると、平等な保険制度から逸脱してしまい、その恩恵を受けられなくうので禁止されているんです。

しかし、一方で進歩してきた医療技術を欲している患者さんがいることも事実です。
なので例外として「評価療養」と「選定療養」は、禁止されている混合診療を行っていいです、と言うのが『保険外併用療養』なのです。
『患者申出療養』の実績
『保険外併用療養』の制度が開始されて間もないですが、皆さん今日までどのくらいの結果が得られているか知っていますか?
今まで未承認の薬を心待ちにしていた患者さんは、施行以降使えることになったのでしょうか。

ここでは、『患者申出療養』によって実際に承認された医療をご紹介してみたいと思います。
『患者申出療養』・承認例
2016年9月21日に厚生労働省評価会議で、1例目となる承認が条件付きで決定しました。
1列目
申請日2016年9月7日『腹膜播種陽性(腹腔細胞診陽性)の胃癌への抗癌剤治療』
腹膜にがんが転移している物を腹膜播種陽性
腹膜に転移していないが手術中の洗浄液にがんの細胞が確認される状態を腹腔細胞診陽性

イチイ科の植物から抽出成分で作られた「パクリタキセル」と呼ばれる抗がん剤を腹腔内・静脈内投与、そしてS-1と言う経口剤での併用療法で申し出て同年の10月に実施されたものです。
かかった費用
健康保険外ものが44万6000円
他療養にかかった保険適用部分44万4000円(自己負担3割換算)

しかしここのところは高額療養費制度適用のためこの金額よりは多少低めになると思われます。
2列目は2017年2月6日承認
重症心不全の患者に対する植え込み型の補助人工心臓を用いた治療です。
この方は腎機能障害が確認されたため、心臓移植が叶わなかったそうです。

従来心臓移植が出来る方は、待っているその間、人工心臓を補助として使用していくそうですが、その場合健康保険が使えます。
しかし今回申し出した方のように心臓移植が不可能と判断された場合、人工心臓使用に対しては保険適用外とされています。
・保険使用費用:約3000万円程
・患者申出療養制度:約2000万円程
実施は同年4月以降とされています。
なお2017年2月現在同じ申し出で約6人の方が予定しているそうです。
『患者申出療養』・対象病院
治療法を探しかかりつけ医と相談した結果、『患者申出療養』の制度を申請しようと決意します。
その申請は何処へ出すのでしょう。

臨床研究中核病院、特定機能病院なる医療機関へ申請します。
臨床研究中核病院
2017年現在『患者申出療養』の相談窓口実地設置病院は79病院です。
臨床研究中核病院として条件を満たす医療機関となるには当然ですが、かなりハードルが高くなっています。
![]()
水準は国際水準での臨床研究などにおいて大きく役割を担っている病院とされていますが、概ね私たちが良く見聞きする大学病院などがそれに該当すると思っていいでしょう。
〈東京医科歯科大学医学部附属病院〉や〈国立研究開発法人国立がん研究センター中央病院〉などが挙げられます。
特定機能病院
2016年現在、特定機能病院は84箇所となっています。
高度医療の研修・実施能力と施設を備えた400床以上の病院でなお且つ厚生労働大臣が認めるところです。

両方を持っている病院も存在します。
患者申出療養・医療費控除
未承認薬や高度先進医療が、保険収載されれば医療費控除の対象になるので、医療費控除が出来るかそうでないかは『患者申出療養』制度の今後に期待されますね。
医薬品医療機器等法で「日本の薬局に置かれるもの!」に該当しない未承認薬を買うお金は、医療費控除の対象外です。

しかし『患者申出療養』で未承認薬を服用指導したケースなら、その診療部分の費用は医療費控除になります。
『患者申出療養』の問題点を探る
始まったばかりの『患者申出療養』は、私たち患者側からの選択肢の拡大や医療技術の強化になるようですが、まだまだ未知数な制度のようです。
今までの経緯から、専門的な事・人道的な事など、いくつかの課題もあるようです。
安全性
実施例の少ない診療において、医療の事故なども心配毎のひとつでもあります。

そのため、慎重に計画を立て審議されるようですが、一方で患者のリスクへの覚悟も必要となっています。
人道的な見方から・治験危惧
『患者申出療養』を申し出ても、その決められた基準に入らなかった患者さんたちも、様々な関係からの意見を集め、実施の方向も考慮してやってみようというのが『拡大治験』と言います。
これには費用負担が一部発生する可能性があるそうです。

陽子線治療や重粒子線治療は、一部の疾病「小児がん」「手術非適応の骨軟部腫瘍」での保険適用が認められましたが、まだまだ他の「がん」に対しての粒子線治療は、先進医療の枠内で止まっています。
それらよりずっとハードルの高い保険収載性がある『患者申出療養』の評価療養は、結局めどが立たなければ、いつまでたっても高い治療費ばかりが発生する混合診療になる危惧があると言われていますね。
準備期間の必要性
『患者申出療養』制度への申請自体、かかりつけ医と臨床研究中核病院などの相談から始まります。
その申し出を、国が申請書類を受け取り、審議そして実施までは原則6週間とされています。

しかし申請を申し出る際に作成する計画書は、患者への説明から立証・証明・倫理の審査などのデザインを綿密に作らなくてはいけません。
その為申請に至るまでには、数か月や1年などの月日が必要になってくると思われています。
『患者申出療養』で備える生命保険
近年、生命保険には先進医療保障と言う特約がある商品が多く売られてきていますね。

特別な治療だけに、健康保険が使えない高額となる医療費を、月々わずかな特約価格で賄えるほどの金額が保障金として約束されています。
なかなか先進医療を受けるという意識が薄いので、生命保険会社の医療保険でそれに加入している人は決して多く有りません。
スポンサーリンク
高額医療費・生命保険の保障は
がん治療で行われることがある「陽子線治療」は約268万円程と言います。
保険適用外の「重粒子線治療」だと、なんと約308万円にもなるそうです。

これらの金額に見合う先進医療保障は、今や普通の商品として出回っているので、加入していれば費用だけなら安心とも言えます。
『患者申出療養』特約も
外国の医療先進国では使用可能な抗がん剤などの未承認の薬は、1ヶ月使用するとその薬剤費用が月約100万円以上もしてしまうというのがほとんどのようです。
変な話ですが、1年2年と承認されないまま使用していたら、高級外車やマンションが買える勢いの費用になってしまいます。

そんな大金を、出せる方ってそうそういるとは思えませんよね。
そうなると、生命保険会社で先進医療を対象にした特約を作ったくらいなのですから、もしかしたら近い将来『患者申出療養』特約が付いた商品が売られるかもしれません。
高額な医療費の助けは生命保険かも
っと思っていましたが「アクサ生命保」から、『患者申出療養』制度に対応した特約が付いた医療保険が2016年の9月から商品化されていますね。

まだ、あくまで『患者申出療養』のサポートと言う名目での保障金額が最大で1千万円、月の掛け金は400円を付加するだけとなっています。
【訪問・店舗型別】おすすめ保険相談窓口ランキング5選!
保険会社と商品の数が多すぎて、自分や家族に合ったものを自分で調べて選び、比較・検討するのは至難の技じゃないですか?
 保険相談検討者
保険相談検討者
 松葉 直隆
松葉 直隆

今なら保険の相談をしてアンケートに答えるだけ(保険に加入しなくてもOK!)で豪華なプレゼントが貰えるチャンスが沢山!
このお得な機会を是非見逃さないで!
訪問型無料相談
保険の無料相談には、訪問型と店舗型の2種類があるのをご存知ですか?
訪問型は、主に以下の項目に当てはまる方々にぴったり寄り添ってくれますよ!

訪問型の無料相談は、あなたの求める場所と時間にプロが足を運んでくれる優れもの。
近くのカフェや喫茶店、ファミレスなど勝手を知る場所を指定できるのもメリットになりますね!
訪問型おすすめランキング1位 保険見直しラボ

新しく保険に加入するor保険を見直すなら人気の高い保険見直しラボがおすすめ!
- 取扱保険会社約30社とトップクラス
- 競合他社の中ではNO.1のベテランFP揃い!
- 何度でも無料で相談できる
保険見直しラボは、全国に約60拠点展開している国内最大級の訪問型保険代理店。
「訪問型」なのでお客様のご希望の場所に、平均業界歴11.8年のベテランFPが来てくれます!
取扱保険会社数は約30社と、他保険代理店と比べてもダントツの多さ。
相談は何度でも無料なので、保険見直しラボなら自分にぴったりの保険をオーダーメイドできますよ!
\1分で完了/
保険見直しラボキャンペーン

保険見直しラボでは保険の相談後にアンケートを答えるだけで、以下のプレゼントいずれかをもれなくプレゼント!
- ゆめぴりか
- 宮崎県産熟成牛タン
- 高級雪室熟成豚
- タイ料理ペースト
- アルガンオイル
- 日本一醤油セット
- DALLOYAUのマカロン
訪問型おすすめランキング2位 保険コネクト

保険の悩みをプロに相談したいと考えている人は保険コネクトの利用をおすすめします。
- 2500人以上のプロが全国各地で対応
- 経験5年以上等の評価項目を満たす優秀なFPのみ
- お得な「優待サービス」1年間プレゼントキャンペーン中
保険相談した人の約90%が「満足した」と回答している保険コネクト。
全国各地にいる厳選した2500人以上のFPと提携しており、しつこい営業行為の禁止や相談者からの評判が悪いFPへの紹介禁止などと、FPに関する厳しいルールを設けています。
保険コネクトでの相談はもちろん完全無料。
保険コネクトキャンペーン

保険コネクトでは今なら保険相談完了後にアンケートに回答するだけで、30,000種類以上のサービスをお得に受けられる「優待サービス」を1年間無料で利用できるプレゼントキャンペーンを実施中!
 利用検討者
利用検討者
★訪問型無料相談の注意事項
あなたの都合に合わせてくれる力強い味方である訪問型の無料相談ですが、カフェやファミレスを利用する際に注意すべきことがいくつかあります。
見落としがちな注意点を以下にまとめましたのでご覧ください。

特にファミレスを利用する方は、テーブルは広くて良いですが騒がしい時間帯になると声が聞き取りづらくなったりすることも。
逆にカフェや喫茶店だと2人席に通されるとテーブルも狭くなったり、また隣の席との距離感が近くて個人情報が筒抜けの気分になる気がして落ち着けないかもしれません。
 松葉 直隆
松葉 直隆
また、飲食代を出されてしまうと気まずさを覚えたりすることもありますから、ここは貸し借りなしで自分で支払うと良いですね!
店舗型の無料相談
テレビのCMなどでお馴染みの店舗型の無料相談は、ご自身でその店舗の所在を調べて出向くかたちになります。

- ご自身の自宅近くに所在がある場合は申し込みをする必要もない場合もある
- 気軽に来店できる
- キッズスペースが確保されている店舗も多く小さいお子さんがいてもOK
店舗型おすすめランキング1位 保険見直し本舗

100万件の相談実績を持つ大手保険ショップの保険見直し本舗は、店舗型でありながら訪問も可能で柔軟性◎。
提携している保険会社数が40社以上なのは代理店トップクラス!取扱会社が多ければ多いほど、必然的に自分にぴったりの保険を見つけやすくなりますよね。
- 契約実績100万件を突破!
- 提案から加入手続きを経てアフターフォローまでしっかりサポート
- しつこい勧誘は営業方針として禁止している
保険見直し本舗の相談実績は、日本で最初に出来た保険ショップである「保険クリニック」の3倍以上の100万件!
全国に253店舗(2018年11月現在)すべてが直営店。保険相談だけでなくサービスやコンサルティング料も全て何度でも無料。
保険見直し本舗がユーザーに選ばれ続ける理由を是非体験して下さい!
店舗型おすすめランキング2位 保険相談ニアエル (旧ライフル)

保険相談ニアエル(旧ライフル)は、それ自体が特定の保険ショップを運営している訳ではなく、全国の保険ショップを検索・予約ができるポータルサイトです。
全国に1200以上の店舗と提携しているため、どこを選べばいいか悩む方には「おまかせ予約」というサービスも用意されており、最短1時間でピッタリな保険ショップ探してくれます。
- 全国に1200店舗以上のショップと提携
- 希望すれば女性スタッフを優先的に選択することが可能
- しつこい勧誘は担当者変更や他措置も取られるため安心
そのため、HPでは保険ショップごとに女性スタッフやキッズスぺ―スの有無など、店舗情報も細かく確認することが可能。
保険相談ニアエル(旧ライフル)では保険相談所の主要な店舗はしっかり提携を結んでおり、この掲載店舗数は業界No.1の数字です。
店舗型おすすめランキング3位 保険クリニック

保険クリニックは、全国に約190店舗展開する保険の代理店で、約20年の歴史がある老舗代理店です。
取り扱っている保険会社数は41店舗(2019年1月現在)、大手保険会社の生命保険はほぼカバーしているので頼もしいですね。
- アフターサービスまであり、一生涯のサポートを受けられる
- 専門のコンサルタントは5つのマスター資格(家計・住宅ローン・介護・相続・年金)を所持
- キッズルームが用意されている店舗が多い
保険クリニックは、何といってもアフターサービスがあることが強みだと言えます。
相談して終わりではなく、その後についても一生涯サポートしてくれる体制があるのは心強いですよね。
保険代理店の特徴を表で徹底比較!
たくさんの代理店があって迷ってしまう方もいらっしゃると思いますので、ここで代理店を表にして徹底比較してみましょう!
訪問型代理店を表で徹底比較
▼スマホは比較表を横スライドできます
| 代理店名 | 公式 | 特徴 | 取扱数 |
|
|
 |
●全国に約60拠点展開 ●平均業界歴11.8年のベテランFP ●選べる6つの嬉しいプレゼント! |
30社 |
|
|
 |
●経験5年以上等の評価項目 ●2500人以上が全国で対応 ●1年間無料可能な優待サービスキャンペーン中! |
44社 |
 松葉直隆
松葉直隆
次に、店舗型の代理店を表にて徹底比較してみましょう。
店舗型代理店を表で比較
▼スマホは比較表を横スライドできます
 松葉直隆
松葉直隆
面倒でも、可能な限り複数の無料相談所を利用するべき!
さて、ここまで無料の保険相談所をご紹介して参りましたがいかがでしょうか。
 保険相談検討者
保険相談検討者
保険会社や保険商品と同じで、保険の代理店もたくさんあって迷ってしまう方も中にはいらっしゃるかもしれません。
 松葉 直隆
松葉 直隆
保険相談書で相談をしたら保険に加入しなければいけないわけではないため、構えず、気軽に考えて大丈夫ですよ。
そして、可能ならば1つの代理店ではなく複数の代理店で相談を受けてみましょう。
複数人に担当してもらうメリット
 保険相談検討者
保険相談検討者
保険に限らずどの業界でも同じことが言えますが、担当してもらう人の質はやはり運という部分も無きにしもあらずです。
保険に限って言えば、保険の相談を何年もしてきている人もいれば、経験の浅い新人に担当される場合もあるでしょう。
こればかりは仕方がないことでもありますので、時間が許す限り、様々な代理店で相談をしてみることに損はありません。
 松葉 直隆
松葉 直隆
複数の商品を知れるメリット
さらに、担当して下さる方によってはあなたに勧めてくる保険の商品も異なってくる可能性も十分にあります。
しかし、保険会社や保険商品は今や五万とある時代。
同じ商品を勧めて来られるほうが稀かもしれません。
 松葉 直隆
松葉 直隆
 保険相談検討者
保険相談検討者
勧めて来られるからには理由があります。
あなたにとってのベストな選択肢が増えることはメリットでしかないでしょう。
長い付き合いになる保険会社と商品とのお付き合い。
損をしないためには、少なくとも2つから3つの代理店に相談をして、比較することができるとなお良いでしょう。
代理店で迷っているならまずはこの店舗へ!
ここまで、保険の見直しや新規加入を検討している方には、無料でプロに相談できる保険の相談窓口をおすすめさせて頂きました。
保険商品は何十年も払い続けるもの。当然、契約する保険会社ともそれだけ長い付き合いになるということ。
多数ある保険会社に保険商品を洗い出して比較、検討するには時間も労力も限られてしまいます。
相談窓口も今やたくさん存在する時代、もしもどこに相談しようか迷われているならば、保険ブリッジ読者にも一番人気の保険見直しラボを試してみてはいかがでしょうか。

- 取扱保険会社約30社とトップクラス
- 競合他社の中ではNO.1のベテランFP揃い!
- 何度でも無料で相談できる
保険のことが気になっている今こそ試すとき。
保険見直しラボへ今すぐアクセス!
\1分で完了/
【必読】保険の無料相談で得するために
上記でご紹介させて頂いた保険の相談ができるサービスは全て無料となっていますが、無料だからといってどこでも良いというわけではないですよね。
 松葉 直隆
松葉 直隆
取扱い保険会社の数が多い窓口を選ぶ
保険会社を1つでも多く取り扱っていれば、それだけ選択肢が増えます。
すると、一人ひとり、あるいは各ご家庭に合わせた最適な保険やプランを提案することが可能に。
逆に、取り扱っている保険会社の数が少なければ少ないほど、自社の保険を売るために押し売りに合ったりしかねません。
さらに、選択肢も狭まり、保険の相談をする意味が失われてしまいかねません。

保険会社を多く取り扱っていて、その分多数の商品も熟知している保険の相談窓口や代理店、またFPを選択して利用するようにしましょう。
キャンペーンを利用する
これまでご紹介させて頂いた相談窓口をご覧のとおり、保険の相談窓口によっては時期によってキャンペーンを実施していることがあります。

無料で保険の相談をし、そののちに簡単なアンケートに答えるだけで対象となることがほとんど。
ということはつまり、保険を勧められたりしても加入しなくても対象になるんです!
このお得なキャンペーンを使わない手はないですよね!
複数の保険会社で比較・検討する
先にも説明させて頂きましたが、時間が許す限り複数の窓口での相談、もしくは複数のFPに相談をすることをおすすめします。
複数人に担当してもらうメリット
保険だけに限った話ではありませんが、やはり担当する人の質は代理店によっても違いますし、代理店内であっても違うでしょう。
 保険相談検討者
保険相談検討者
このようなことも鑑みて、様々な代理店で相談が可能ならばしてみるに越したことはありません。
 松葉 直隆
松葉 直隆
複数の商品を知れるメリット
代理店やFPによって、提案される保険の商品も違ってくることも想定されますよね。
 保険相談検討者
保険相談検討者
 松葉 直隆
松葉 直隆
可能であれば、2社3社、あるいは2名以上のFPに話を聞き、様々な商品に触れてより良い保険を選択できるのがベストだと言えます。
まとめ
今や治らない病気はない!とまで言われている世の中ですが、安全性や倫理性を外しては医療とは言えませんよね。
今こうして書いている時にも、日本には治療法がない難病と戦っている患者さんたちが、未承認薬を心待ちにしていると思うとやり切れません。

多くの人が『患者申出療養』の制度について知り、理解されることによって、これから先の日本の高度医療が費用を気にすることなくもっと国民皆に受けやすいものとなることを祈っています。
スポンサーリンク




